
Si può trattare la malattia di Pompe?
I soggetti affetti da malattie da accumulo lisosomiale non sono in grado di produrre quantità di enzimi sufficienti a garantire una normale funzionalità corporea. Nelle persone colpite dalla malattia, gli enzimi, necessari per la degradazione di numerose sostanze diverse, sono presenti in quantità troppo ridotte o sono addirittura assenti.
Avviene un accumulo di sostanze che compromettono la normale funzionalità cellulare. Ciò può compromettere il funzionamento di vari organi e causare problemi potenzialmente letali.
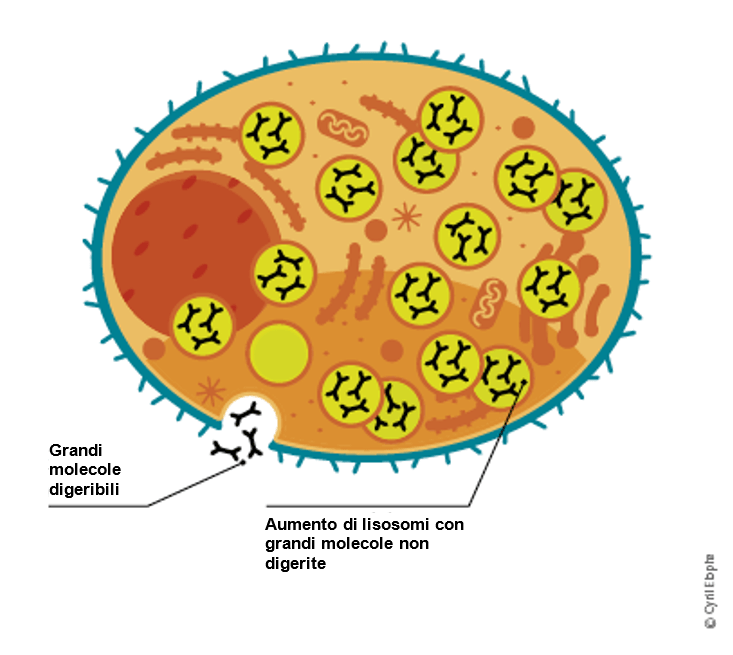
La seguente figura mostra cosa succede nelle malattie da accumulo lisosomiale.
Nella malattia di Pompe l'organismo non è in grado di sintetizzare l'enzima α-glucosidasi che è necessario per la degradazione di determinate scorie. I ricercatori hanno pertanto sviluppato un trattamento detto terapia enzimatica sostitutiva che serve a sostituire l'enzima mancante nell'organismo.
In Svizzera la terapia enzimatica sostitutiva per il trattamento della malattia di Pompe è disponibile dal maggio 2008.
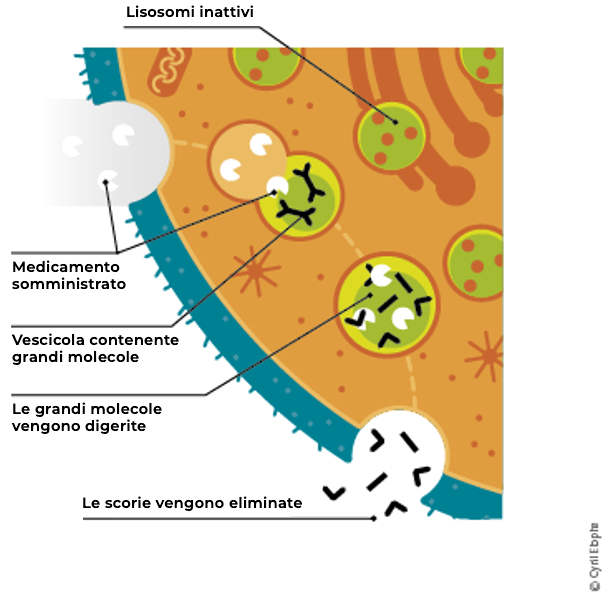
Terapia enzimatica sostitutiva (TES)
La TES, anche nota come ERT (Enzyme Replacement Therapy), prevede l'infusione dell'enzima lisosomiale mancante, in una forma molto simile a quella umana.
Il trattamento prevede regolari infusioni dell'enzima mancante per poter normalizzare il metabolismo ed evitare così l'accumulo di scorie.
La terapia enzimatica sostitutiva viene somministrata una volta ogni due settimane tramite infusioni della durata di qualche ora (a seconda del peso corporeo del paziente).
Vi sono sempre più evidenze del fatto che prima si avvia la somministrazione della terapia dopo la comparsa dei sintomi, migliori saranno i risultati.

Terapia nutrizionale
Molti pazienti affetti da malattia di Pompe hanno problemi a mantenere un peso normale poiché per loro è difficile alimentarsi. Spesso, pertanto, il medico ordina una dieta speciale per questi pazienti, ricca di proteine e povera di carboidrati. In molti casi, questa misura si rivela efficace. In alcuni casi, si può anche somministrare un integratore a base di aminoacidi (componenti proteici) specifici.
Le misure dietetiche, tuttavia, non portano sempre al raggiungimento del risultato auspicato. Da uno studio eseguito nel 1997 è emerso che una dieta ad alto contenuto proteico ha migliorato la funzione respiratoria e muscolare solo nel 25% dei pazienti con malattia di Pompe.
Per poter garantire un introito calorico adeguato per mantenere un peso corporeo sano, talvolta è necessario ricorrere alla nutrizione artificiale con un sondino. Questa misura può essere adottata in presenza di difficoltà di deglutizione o in pazienti sottoposti a ventilazione meccanica. Se eseguita a breve termine, la nutrizione artificiale può avvenire mediante un sondino naso-gastrico, se invece è a lungo termine, si ricorre a una sonda gastrica. Spesso la nutrizione artificiale si rende necessaria nei pazienti che si ammalano nella prima infanzia, dato che in questi casi la debolezza muscolare è particolarmente pronunciata. Il medico o un dietologo possono stabilire quante calorie siano necessarie per il paziente giornalmente. La quantità specifica dipende da vari fattori quali età, peso corporeo e stato di salute.

Terapia respiratoria
Dato che i muscoli che sostengono i polmoni sono molto indeboliti nei pazienti, il medico può raccomandare una terapia respiratoria. Molti pazienti affetti da malattia di Pompe necessitano prima o poi di un supporto respiratorio che sostituisce parzialmente o totalmente la respirazione naturale. Nei casi critici, la respirazione meccanica può evitare l'insufficienza respiratoria.
Il respiratore pompa aria riscaldata e umidificata nei polmoni, con pressione variabile. All'inizio, l'assistenza respiratoria è spesso necessaria solo di notte. Con il progredire della malattia, però, molti pazienti ne hanno sempre più bisogno anche durante il giorno. A seconda delle necessità del singolo paziente e della sua capacità di respirazione spontanea, si possono impiegare vari respiratori e vari metodi di ventilazione. I pazienti che hanno ancora forza sufficiente per respirare autonomamente prediligono spesso un ventilatore meccanico che si adatti alla loro frequenza respiratoria. Altri invece hanno bisogno di un ventilatore con respirazioni programmate e assistite.
Se i problemi respiratori peggiorano, generalmente all'inizio viene utilizzato un ventilatore meccanico non invasivo in cui l'aria viene introdotta attraverso una maschera che ricopre il naso, la bocca o entrambi. Un vantaggio delle maschere è che sono pratiche, portatili ed economiche. L'utilizzo deve avvenire secondo le istruzioni fornite dal medico (di solito in ospedale) o dal terapista respiratorio (eventualmente a casa). Solitamente, il terapista monitora il paziente per varie settimane per accertarsi che la maschera aderisca bene e senza perdite e per regolare le impostazioni del ventilatore meccanico in base alle necessità. La ventilazione con maschera facciale non viene generalmente presa in considerazione nei pazienti claustrofobici, nei bambini piccoli, in caso di formazione eccessiva di muco o di disturbi della deglutizione come anche nei pazienti per i quali è necessaria una forma di ventilazione più intensiva.
In altri casi, la ventilazione viene avviata solamente quando si rende necessario un ricovero ospedaliero a causa di insufficienza respiratoria. In tali casi critici, normalmente il paziente viene intubato introducendo un tubo attraverso la bocca o il naso direttamente nelle vie aeree. Questa forma più invasiva di ventilazione meccanica prevede l'introduzione di aria arricchita di ossigeno direttamente nei polmoni. Non appena la respirazione si è nuovamente stabilizzata, si inizia con il cosiddetto "svezzamento". In questa fase, il paziente respira nuovamente in autonomia per un tempo maggiore, per una parte della giornata.
Sebbene non esistano delle linee guida ben precise in merito, talvolta, nei pazienti per cui la ventilazione meccanica completa è stata necessaria a lungo, si ricorre a una tracheotomia. In questo intervento chirurgico, le vie aeree vengono aperte in modo permanente a livello della laringe e viene introdotta una cannula attraverso cui l'aria entra nei polmoni. La maggior parte delle cannule tracheali moderne sono dotate di una valvola fonatoria che consente al paziente di parlare anche durante la ventilazione. La tracheotomia migliora lo stato di salute del paziente e facilita la partecipazione alle attività di riabilitazione.
Un'altra forma di terapia respiratoria è la respirazione a pressione positiva intermittente (Intermittent Positive Pressure Breathing, IPPB). La IPPB può essere eseguita da un terapista respiratorio in ospedale, in una clinica ambulatoriale oppure a casa. Durante una seduta terapeutica, che dura tra i 10 e i 15 minuti, il paziente inspira attraverso un boccaglio mentre il dispositivo IPPB forza l'aria nei polmoni per dilatarli. Il paziente trattiene il respiro per qualche secondo, quindi espira lentamente. Questo procedimento viene ripetuto più volte, fino al termine della seduta terapeutica. La IPPB consente di migliorare il volume respiratorio e di introdurre nei polmoni medicamenti, come ad esempio mucolitici, sotto forma di aerosol.
Attività fisica e fisioterapia
Il medico può prescrivere ai pazienti affetti da malattia di Pompe uno specifico programma di attività fisica con l'obiettivo di mantenersi in forma e di contrastare il declino delle forze. Per ottenere buoni risultati, il programma di attività deve iniziare il prima possibile. Prima di iniziare con gli esercizi, tuttavia, il medico deve verificare accuratamente la resistenza del paziente attraverso una serie di esami. A seconda degli esiti, viene quindi approntato un programma di esercizi adatto alle necessità e alle capacità del singolo paziente. Il programma consiste, in genere, per lo più di esercizi aerobici leggeri, per esempio sul tapis roulant o sulla cyclette. Prima dell'inizio del programma di esercizi, è sempre necessario consultare il medico.
La maggior parte dei pazienti affetti da malattia di Pompe trae anche giovamento dalla fisioterapia. Grazie alla fisioterapia, i bambini piccoli con debolezza muscolare imparano a muoversi nel loro ambiente e a interagire con esso nonostante le loro limitazioni. Inoltre, i fisioterapisti possono mostrare ai genitori come favorire al meglio la crescita e lo sviluppo del loro bambino. Con il progredire della malattia di Pompe, gli esercizi fisioterapici possono aiutare a mantenere il più a lungo possibile la mobilità e a contrastare il declino delle forze. Ciò semplifica la quotidianità del paziente e riduce le ripercussioni dovute alle alterazioni patologiche dell'apparato locomotore. Per i pazienti con difficoltà respiratorie, esistono degli specifici esercizi di resistenza mirati per esempio a rinforzare la muscolatura respiratoria.
I fisioterapisti possono inoltre istruire i pazienti a utilizzare correttamente i vari ausili. Molti pazienti la cui muscolatura di gambe, bacino e tronco è indebolita possono restare relativamente mobili con gli aiuti adeguati. Le ortesi (tutori per caviglia/piede o ginocchio) sono utili per molti pazienti con malattia di Pompe, mentre altri riescono a mantenersi mobili con l'ausilio di bastoni, deambulatori o sedie a rotelle. Alcuni ausili per la casa possono essere un seggiolino per la doccia o un sollevatore per vasca da bagno. Nello stadio avanzato della malattia, questi ausili diventano indispensabili sia per i pazienti sia per chi li assiste.
Profilassi delle infezioni
Anche la prevenzione delle infezioni fa parte integrante del piano terapeutico della malattia di Pompe. Dato che la maggioranza dei pazienti affetti da malattia di Pompe presenta problemi respiratori più o meno marcati, tali pazienti sono particolarmente predisposti a sviluppare polmoniti (infezione ai polmoni). Ogni infezione deve essere trattata immediatamente per evitare che progredisca fino a uno stadio critico. Qualora l'infezione peggiori nonostante le misure terapeutiche intraprese, in molti casi si rende necessaria la ventilazione meccanica fino al ripristino della funzione polmonare diminuita a causa dell'infezione.
MAT-CH-2100311-8.0 - 02/2024
Stampa questa pagina
